Loading
診療のご案内
medical care
medical care
北海道大学病院 乳腺外科は、「乳房の病気」 特に、「乳がん」 を診療の中心としています。
乳がんの診療においては、診断から治療まで一貫して行い、生活の質(QOL)と心のケアを第一に考慮した診療を心がけています。診療を担当する医師はすべて乳腺専門医であり、腫瘍センター、外来治療センター、放射線部、病理部などとチーム医療を行うことにより、手術療法・薬物療法・放射線療法全般にわたり、乳がん診療のガイドラインに沿った世界標準治療を実践しています。
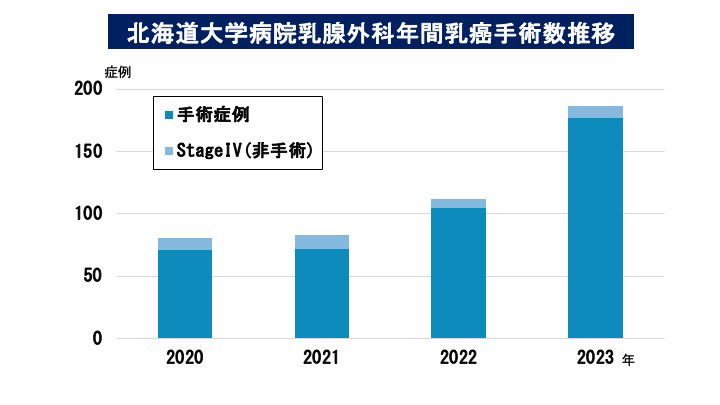
北海道大学病院における乳がんの診療実績
2021年まで年間100症例前後の手術数でしたが、2022年1月より、新たな診療体制が確立されました。外来患者数、手術患者数ともに大幅に増加しています。
当院では、日本乳癌学会が認定する乳腺専門医が乳がんの診断と治療を担当しています。腫瘍センター、外来治療センター、放射線部、病理部などがチームとなって乳がん患者さんをサポートする体制が確立しています。
手術患者さんの主な紹介元施設は以下になりますが、それ以外の施設からの紹介患者さんも受け付けています。
北海道対がん協会(札幌がん検診センター)、札幌フィメールクリニック、北大病院の他診療科、手稲渓仁会病院、麻生乳腺甲状腺クリニック、札幌駅前しきしま乳腺外科クリニック
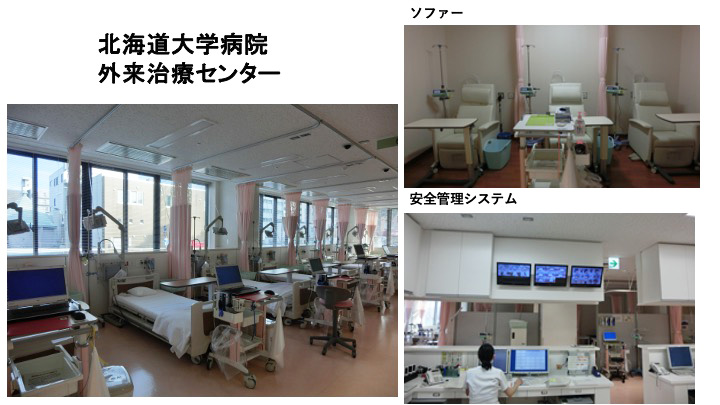
乳腺外科の患者さんが薬物療法を行う場所は、外来の場合は主に外来治療センターで行い、入院の場合は10-1病棟(女性病棟)で行います。
外来治療センターは11床のベッドに加え、リクライニングシートが12配置されており、治療中の患者さんが少しでも快適に治療を受けられるように配慮されています。また専任看護師、薬剤師が配置されており、治療中副作用が起きない各種モニターが配置され安全性が確保されています。
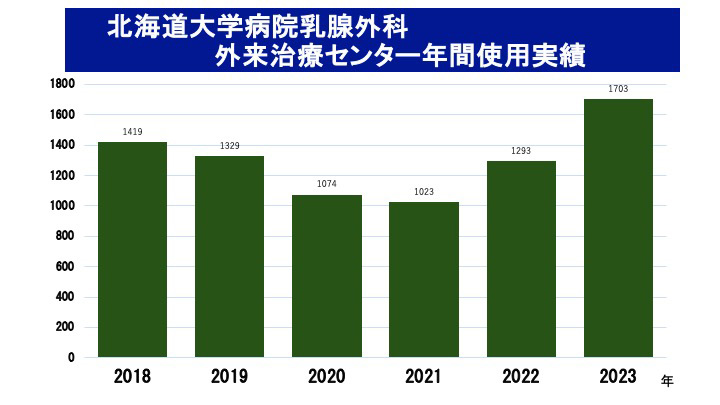
乳腺外科は院内の中でも使用実績の多い診療科であり、消化器内科の次の使用実績があります。また、2022年以降使用実績が増加しています。
地域がん診療連携拠点病院として
北海道大学病院は、「地域がん診療連携拠点病院」として診療体制、相談支援体制、疫学的調査・情報提供体制が整備されています。またがんゲノム医療中核拠点病院指定として全道の連携病院とエキスパートパネルを行う体制が整っています。
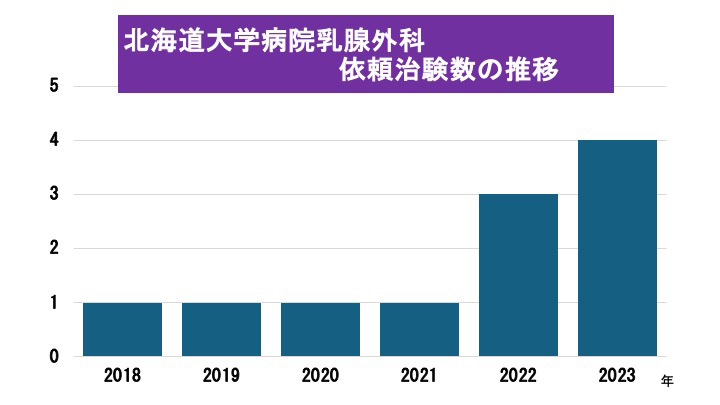
北海道大学病院乳腺外科は道内外から高い評価を受けており、手術症例や複雑化する薬物療法を行う症例を多く受け入れて来ました。またスタッフの臨床能力や豊富な臨床試験の豊富な経験が評価され、医療保険未承認の乳癌治療薬の治療効果や安全性を検証する治験なども近年多く実施するようになってきました。
日本乳癌学会が推奨する標準治療の実践を基本として、現在乳癌治療中の患者さんへの新たな治療選択肢の提示や将来の乳癌標準治療確立などの役割も大学病院としての使命と考え、治験・臨床試験を積極的に行っています。
「腫瘍センター」には、「緩和ケアチーム」や「がん相談支援室」があり、患者さんのこころやからだのサポートのみならず、がんの診療(診断や治療)の相談、ご家族のことや費用についてなど様々な相談に対して専門研修を受けた支援相談員が対応しています。ベテランの乳腺専門医による乳がんの「セカンドオピニオン外来」も行っています。
北海道大学病院 腫瘍センター については下記をご覧ください。
https://cancer.huhp.hokudai.ac.jp/
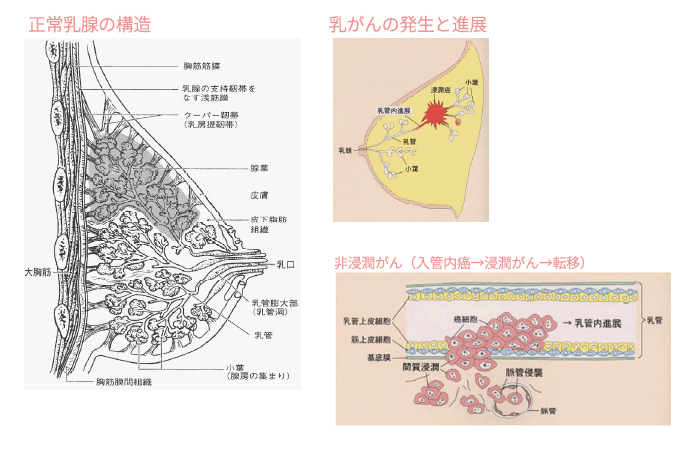
乳がんとは
乳房には「乳腺」組織という乳汁をつくる組織があります。乳腺組織には、良性または悪性の腫瘍(しゅよう)が発生することがあります。乳腺から発生する良性腫瘍で最も多い疾患は「乳腺線維腺腫」ですが、この病気が命に関わることはありません。乳腺に発生する悪性腫瘍のほとんどが「乳がん」です。
乳がんは、日本人女性において1990年代後半から「がん」の罹患率の第一位となり、増加の一途をたどっています。現在、1年間に約10万人の新たな乳がん患者さんが見つかっています。生涯で女性10人に1人が乳がんに罹患するといわれています。
一方、乳がんの治療法は著しく進歩しています。手術はどんどん改良され、乳房温存治療や乳房全摘手術が必要な場合でも、乳房再建が保険適用されるようになりました。また、ひとりひとりの患者さんの乳がんの性質に合った適切な薬物療法(くすりの治療)を行うことにより、8割以上の方が完治(完全に治る)します。標準治療を実践している施設では、完治する可能性がさらに高まるといわれています。
乳がんの診断
乳がんの診断方法には、視触診、マンモグラフィー、乳房エコー(乳房超音波)、乳房MRI(エムアールアイ)、針生検(マンモトーム生検)などがあります。そのうち、視触診、マンモグラフィー、乳房エコー(乳房超音波)は最も基本的な乳房の検査であり、北海道大学病院 乳腺・内分泌外科外来に受診されるほぼすべての患者さんに行っています。
- 視触診
乳がんの自覚症状で最も多いのが「しこり」です。乳がんの場合、しこりは堅く触れるものばかりではなく、柔らかく触れる(ように感じる)場合もあります。「しこり」としてはっきりわからなくても、乳房の一部(あるいは大部分)が硬いように感じることもあります。また、乳房の皮膚がひきつれたり、赤くなることもあります。乳頭から分泌液が出るとか、乳頭のただれ、乳頭の変形などが乳がんの最初の症状の場合もあります。乳がんの初期症状には様々な場合がありますので、乳房あるいは脇(腋窩)にこれまで気がつかなかった何らかの変化があれば専門医を受診することをお薦めします。
- マンモグラフィー
乳房のレントゲン検査で、乳がん検診でも行う検査です。乳房専用のレントゲン装置で撮影します。マンモグラフィの撮影をするときは乳房を圧迫しますので、撮影時、圧迫されて痛みがある場合があります。マンモグラフィは早期の乳がんの発見に非常に有効なため、乳房に異常のある患者さんに対して必ず行う検査のひとつです。なお、当院では女性の技師がマンモグラフィ撮影を担当しています。画像では、乳房全体を観察し、腫瘤、石灰化、構築のみだれなどの有無を読影します。当日の撮影した画像を診察室で医師から説明をうけることができます。
- 乳房エコー(乳房超音波)検査
乳房にゼリー状の液を塗って行う検査で痛みはありません。エコー検査を行うことにより、乳房に「しこり」が存在するかどうかが評価できます。また、「しこり」が存在する場合、しこりがどのような形や性状をしているかを診断します。また、触らないようなとても小さなしこりを発見できることもあります。特に乳腺の厚い比較的若い女性にも有用な検査です。北海道大学病院 超音波センターでは、乳房エコーの専門研修を受けたスタッフがエコー検査を担当しています。乳がんの診断をさらに進めるために造影超音波検査を行う場合があります。
- 乳房MRI(エムアールアイ)
乳がんと診断され手術を行う場合、乳房温存手術(乳房の一部のみ切除して大部分は残す手術)が可能か、あるいは乳房切除術(乳房全部を切除する手術)が必要かは、乳房のしこりの大きさだけでは決めることはできません。しこりは小さくても、乳管の中を進展して、がんがしこりの周囲に広がっている場合があります。乳房MRIは、乳がんの広がりを精密に評価して手術方法を決めるために必須の検査です。北海道大学病院 放射線部では、乳房検査専用の「3テスラMRI」という非常に精密に乳がんの広がりを評価できるMRI装置を使って診断しています。北海道内で「3テスラMRI」を使用している施設は多くはありません。手術の方針決定と、乳房温存手術を行う場合の切除範囲の決定に役立てています。
- 針生検(エコー下マンモトーム生検)
エコー検査で乳がんを疑うしこりなどがある場合、これが乳がんかどうかを調べるためにこの検査を行います。乳がんと診断されている場合でも、治療方針決定のため(術前薬物療法が必要な患者さんなど)に行うこともあります。局所麻酔をしたあと、約4mm程度の小さな傷をつけて、そこから針を入れて、しこりなどから病理組織検査に必要な組織を取ってきます。傷跡はほとんど目立ちません。
- ステレオガイド下マンモトーム生検
乳がん検診のマンモグラフィーなどで乳がんを疑う微細な石灰化が見つかった場合、これが乳がんかどうかを調べるためにこの検査を行います。局所麻酔をして約4mm程度の小さな傷をつけて、そこから針を入れ、コンピュータを使った特別な装置を使って石灰化を含む乳腺組織を採取し、病理検査を行います。
乳がんの治療
乳がんの治療には、手術、薬物療法、放射線療法があります。手術および放射線療法は乳房そのものへの治療(局所療法といいます)であり、薬物療法(くすりの治療)は全身への治療です。ひとりひとりの患者さんの乳がんの性質や進行度(例えば、わきのリンパ節に転移があるかどうか)などを考慮して、最も適した組み合わせで治療を行います。

乳がんの手術療法
手術は乳がんに対する最も基本的な治療のひとつです。乳がんの手術は、「乳房の手術」と「腋のリンパ節(腋窩リンパ節)の手術」の組み合わせであり、それぞれの患者さんに最も適した手術方法を選択します。
- 乳房温存手術と乳房切除術
乳房に対する手術方法には、“がん”の存在する乳房の一部だけ切除する「乳房温存手術(乳房部分切除術)」と乳房全部を切除する「乳房切除術」があります。私たちは「乳房温存手術」を乳がんに対する第一選択の術式としています。「乳房切除術」は、(1)しこりが大きい場合や、(2)手術前の検査(MRIなど)でしこりは小さいにも関わらず、がんがしこりの周囲に広がっている場合(乳管内進展が広範囲の場合など)に適応となります。手術前にくすりを使ってしこりを小さくすること(術前薬物療法)により「乳房温存手術」を目指す方法を選択可能な場合があります。
がんの広がりによっては、乳房温存術を選択できず「乳房切除術」いわゆる乳房全摘術が必要となる場合もあります。しかしながら、条件にもよりますが、根治手術と同時に行う一次乳房再建術が選択可能な場合があります。主治医とよく相談の上術式を決定してください。 - センチネルリンパ節生検と腋窩リンパ節郭清術
乳がんの進行度の評価に最も重要な指標のひとつが「腋のリンパ節転移の有無」です。乳がんと診断された場合、「腋のリンパ節に転移があるかどうか」が、再発を防ぐ薬物療法の方針決定の重要な指標になります。現在、2つの方法(センチネルリンパ節生検または腋窩リンパ節郭清術)で評価しています。
-
センチネルリンパ節生検
CTやエコーなどの画像診断で腋のリンパ節に転移がない(腋のリンパ節が腫れていない)と考えられる患者さんにのみ行います。 腋のリンパ節に対する「センチネルリンパ節生検」とは、ラジオアイソトープ(RI)と特殊な色素を用いてがん細胞が最初に流れ着く腋のリンパ節を見つけ、次に、そのリンパ節に転移があるかどうかを手術中に病理診断(顕微鏡で観察してがん細胞がないかどうか診断)します。転移なしと判断されれば、腋のリンパ節はそれ以上切除しません。転移がみつかった方の一部の方は、腋窩リンパ節郭清術を追加します。腋窩リンパ節郭清による合併症には、腕のむくみ(6-30%ぐらいの確率)、上腕内側の感覚の低下(しびれ)、手術後の腋のリンパ液貯留、腋窩の傷の痛みなどがあり、厄介な後遺症となることがあります。「センチネルリンパ節生検」は、このような後遺症を極力避けることができるという点で大きなメリットがあると考えられています。「センチネルリンパ節生検」では、ラジオアイソトープ(RI)と色素を併用する方法が最も正確にセンチネルリンパ節を見つけることができると報告されています。当院ではこのRIと色素の併用法で「センチネルリンパ節生検」を行っています。
-
腋窩リンパ節郭清術
腋のリンパ節をすべて切除(郭清)する方法です。通常はレベル1と2のリンパ節を切除します。この術式が適応となる患者さんは、治療前の検査で腋のリンパ節転移(腋窩リンパ節転移)があると診断された場合や、上述したセンチネルリンパ節生検で転移陽性と診断された場合で、その後の検討で追加の治療が必要とされた方です。腋窩リンパ節郭清術による合併症には、腕のむくみ(6-30%ぐらいの確率)、上腕内側の感覚の低下(しびれ)、手術後の腋のリンパ液貯留、腋の傷の痛みなどがありますが、日常生活にとって重大な合併症となることはありません。
- 乳房再建
乳がんの手術で乳房をすべて取り除く必要があった場合、その後に「乳房再建」を行うという選択肢があります。乳房再建には、がんの手術と同時に行う「一次再建」と、がんの手術が終わってしばらく経ってから行う「二次再建」の2つの方法があります。
再建手術は形成外科と連携して行いますが、北海道大学病院では、手術スケジュールの都合により、現在は原則として「一次再建」は行っていません。そのため、もし一次再建をご希望される場合は、対応可能な他の病院をご紹介しています。 一方、北海道大学病院の乳腺外科では、がんの手術が終わった後に行う「二次再建」を、形成外科と連携して実施しています。再建手術を担当する形成外科は、北海道大学病院の形成外科に限らず、ご希望に応じて他の医療機関をご紹介することも可能です。
乳房再建について希望や不安、ご質問などがありましたら、どうぞ遠慮なく主治医にご相談ください。 - 乳がんラジオ波焼灼療法
乳がんと診断された場合、多くの人は手術を受ける必要があります。患者さんはもちろん治療する医師側も、がんが根治できるのであればできるだけ乳房の形を維持できる方法で手術をしたいと考えています。
がんを熱で完全に焼灼して治すラジオ波焼灼療法が開発され、2023年12月保険適用されました この治療はがんの切除を必要としないため通常の手術と比較して整容性が維持できることが期待されます。
乳がんに対してラジオ波焼灼療法が可能な症例は、MRIをふくめた各種画像診断で腫瘍の大きさが 1.5 センチメートル以下に限局していることが確認され、腋窩リンパ節転移及び遠隔転移を認めない限局性早期乳がんの患者さんになります。
この治療が可能なのは、実地研修を終了し日本乳癌学会が認定した乳腺専門医が所属する施設に限定されています。
2025年6月の時点で北海道内で乳癌に対するラジオ波焼灼療法を行える施設北海道大学病院を含めて4施設が承認されています

乳がんの薬物療法(くすりの治療)
乳がんの手術を行うほとんどの患者さんに、現在、再発を防ぐための薬物療法(くすりの治療)が必要であると考えられています。手術をしても術後何年かあとに骨や肺、肝臓などに乳がんの転移が見つかってしまう場合があります(「再発」といいます)。これは、乳がんと診断され手術を受けるときに、すでに乳がんの細胞が血管のなかに入って全身に広がっており(CTなどによる画像診断では見つからない目に見えない転移で「微小転移」といいます)、徐々に増殖してしまったことを示しています。乳がんと診断されたときに、すでに全身に広がっているかもしれない「微小転移」を、手術で取り除くことはできません。現在は、乳がんが「再発」した場合は生命にかかわるとされていますが、「微小転移」の段階で薬物療法を行うことにより、「微小転移」を根絶させて乳がんを「完治」(完全に治す)させることが可能です。そのため、手術の前あるいは手術後、あるいは手術の前と後の両方に行う再発を防ぐための薬物療法は、乳癌の治療の中でも最も重要であるといえます。どのような薬物療法を行うかは、ひとりひとりの患者さんの乳がんのタイプ(性質)やがんの進行度によって異なります。どのような場合にどの薬物療法が適切かについては、エビデンスに基づいて確立された乳がん診療のガイドラインに沿った標準治療が推奨されます。
現在行われている乳がんの薬物療法には、内分泌療法(ホルモン療法)、化学療法(抗がん剤)、HER2に対する分子標的療法(ハーセプチン®、タイケルブ®)、血管新生阻害剤(アバスチン®)、骨転移に対する治療薬(ゾメタ®、ランマーク®)があります。乳がんのタイプ(性質)やがんの進行度によって、ひとりひとりの患者さんに最適な薬物療法は異なります。
- 内分泌療法(ホルモン療法)
女性ホルモン(エストロゲン)によって増殖する乳がんがあります。日本人女性の乳がん患者さんの約8割を占めるホルモン・レセプター(受容体)陽性の乳がんがこれに該当します。ホルモン・レセプターには、エストロゲン・レセプターとプロゲステロン・レセプターがあり、手術や針生検で切除した乳がん組織を用いて判定します。一般にはどちらかが陽性の場合、ホルモン・レセプター陽性と判定します。内分泌療法(ホルモン療法)は、ホルモン・レセプター陽性と判定された乳がんの患者さんに、手術後の再発を防ぐための薬物療法として、また、再発した場合において、数多くの臨床試験の結果により最も推奨されている治療です。ホルモン・レセプター陽性と判定された乳がんの患者さんが手術後に内分泌療法を行うことにより、乳がんの再発が半分以下に抑えられることが証明されています。内分泌療法の内容は、閉経前の患者さんと閉経後の患者さんで異なります。 閉経前の患者さんには、卵巣からの女性ホルモンの分泌を抑制して月経を止める注射(ゾラデックス®、リュープリン®)と、タモキシフェンという薬を内服するのが標準とされています。閉経後の患者さんに対しては、アロマターゼ阻害薬(レトロゾール、アナストロゾール、エキセメスタン)が第一選択とされています。
再発乳がんに対しては、選択的エストロゲン受容体分解薬(SERD)であるフェソロデックス®という注射薬が使用される場合があります。
最近ではホルモン療法の効果を高めるために、がんの細胞が増えるのを抑える分子標的薬であるCDK4/6阻害薬(ベージニオ®、イブランス®)が使われることがあります。また、内分泌治療とCDK4/6阻害薬を合わせた治療の効果がなくなった時は、アフィニトール®や新薬であるAKT阻害薬(トルカプ®)などが使用されることがあります。 - 化学療法
アンスラサイクリン系薬剤(アドリアマイシン、エピルビシンなど)とタキサン系薬剤(パクリタキセル、ドセタキセル)が乳がん治療の主要薬剤です。これらの薬剤は、数多くの臨床試験により、乳がん手術後の再発を防ぐ効果があることが証明されています。どのような化学療法を施行するのが最適かは、ひとりひとりの患者さんの乳がんのタイプ(性質)とがんの進行度(再発リスク)を評価した後、どの化学療法でどのくらい再発リスクを減らせるか、さらに、どのような副作用が予想されるか、を総合的に評価して決定されます。
転移・再発がおこってしまっても、数多くのお薬が保険適用で用いることができます。ハラヴェン®、ビノレルビン、ゲムシタビンなどは点滴で治療するお薬です。点滴を行うと血管が傷んでしまうことがあり、胸の太い静脈にカテーテルを留置するCVポートを用いることが、安全に血管に無理をかけずに治療を継続することができるようになります。
われわれは考え方として化学療法を行う時には、安易に最初から減量して適切な効果が得られない様な事はせず、まず副作用に対する対策をしっかりと行った上で、それで対応できない場合は、化学療法の投与量を減量するようにしています。
吐き気などの副作用については、そのリスクに応じて、ステロイド、5-HT3拮抗薬、選択的NK1受容体拮抗薬などをガイドラインに遵守して使用しています。 吐き気が予想され糖尿病がない場合は、オランザピンなども積極的に使用しています。
また、化学療法による白血球(好中球)減少には、持続型G-CSF製剤ペグフィルグラスチムを積極的に使用し、予防を図っています。通常化学療法投与の2日後に来院してもらい皮下注射を行っていますが、来院するのが困難な患者さんには、ジーラスタ皮下注ボディポットを使用することが可能になっています。 - HER2に対する分子標的療法(特に、ハーセプチン®療法について)
分子標的療法のひとつで、HER2(ハーツー)陽性の乳がん細胞だけに効果を発揮する特殊な薬剤です。乳がんの約2割がHER2(ハーツー)陽性のタイプの乳がんであり、このタイプの乳がん患者さんにのみハーセプチン®による治療を行います。ハーセプチン®は、乳がん細胞だけを狙い撃ちするという点で化学療法剤とは大きく異なり、副作用が非常に少ないという特徴を有しています。また、HER2陽性の乳がんに対して再発を防ぐ効果が非常に高いことも証明されています。
HER2に関連する治療薬はハーセプチン®だけでなく、パージェタ®という薬剤も合わせて使用されることがあります。最近はこの2つの薬剤を配合し皮下注射可能となったフェスゴ®も使用しています。フェスゴ®は投与が数分で終了するため、今までの治療にかかる時間を大幅に短縮できるようになりました。これらに効果がなくなった場合などに、抗がん剤を組み合わせた抗体薬物複合体であるカドサイラ®やエンハーツ®が使用されることがあります。これらの薬剤の開発により、HER2陽性乳がんの治療成績は飛躍的に向上しました。 - 新たに登場した抗体薬物複合体(ADC)による治療
現在、がん治療の新しい薬として注目されているのが「抗体薬物複合体(ADC)」というタイプの薬です。これは、がん細胞の表面にある特定のタンパク質(抗原)に結びつく「抗体」に、抗がん剤を組み合わせたもので、抗体ががん細胞を見つけ出し、その細胞に直接抗がん剤を届ける仕組みになっています。そのため、がん細胞を効率よく攻撃できるうえ、健康な細胞への影響も抑えることが期待されています。
代表的な薬としては、HER2に対する治療薬であるハーセプチン®に抗がん剤を結合させた「カドサイラ®」や「エンハーツ®」があります。また、最近では、Trop-2というタンパク質を標的とした「トロデルビ®」が再発したトリプルネガティブ乳がんに使われるようになり、さらに、再発したホルモン受容体陽性・HER2陰性の乳がんには「ダトロウェイ®」という新しい薬も使用できるようになりました。
北海道大学病院では、これらの最新の治療薬を使用することが可能です。ただし、いずれの薬も使用するには、これまでの治療の経過など一定の条件がありますので、詳しくは主治医にご相談ください。 - HER2以外の分子標的療法(免疫チェックポイント阻害薬、PARP阻害薬)
トリプルネガティブ乳がんには、今まで標的がみつからなかったため化学療法(抗がん剤)以外の治療方法がありませんでした。最近PDL1という分子が発現しているトリプルネガティブ乳癌に対して、免疫チェックポイント阻害薬テセントリク®やキイトルーダ®という薬剤を使用することで、抗がん剤の治療効果が高まることが報告され、条件が整えば保険適用で使用可能になりました。また、BRCA1または2の遺伝子に病的なバリアントがあるとしめされた遺伝性乳がんに対しては、PARP阻害薬であるリムパーザ®、ターゼナ®という薬剤が有効であることが示されました。
このように現在ホルモン受容体陽性乳がん、HER2陽性の乳がん、トリプルネティブ乳がん それぞれに対して有効な分子標的療法が数多く開発されてきました。保険適用で使用可能であっても、その副作用の管理などの必要性から、これらの薬剤を使用可能な施設とそうでない施設があります。北海道大学病院では、内科、外科、皮膚科、眼科、脳神経内科、脳神経外科、放射線診断科、放射線治療科等、全ての診療科において専門性が保たれており、このような進行がんに対する分子標的療法はすべて選択可能となっています。
外来治療センターについて
北海道大学病院には、化学療法やハーセプチン®療法などを安全に、かつ、少しでも快適に受けていただくために「外来治療センター」があります。外来治療センターに所属するがん治療の専門看護師である「がん化学療法認定看護師」やがん治療の専門薬剤師である「がん薬物療法認定薬剤師」などがチームとなって、適切な薬物療法を安全に、快適な環境で受けていただけるようにサポートしています。
北海道大学病院 外来治療センター については下記をご覧ください。
https://cancer.huhp.hokudai.ac.jp/about/clinical-support-group/clinical-support-group-1

放射線療法
乳房温存手術を受けた患者さんは、手術後、手術を受けた乳房に放射線照射を受けることが乳がん診療ガイドラインで推奨されており、当院では乳房温存手術を受けた患者さんは、原則全員、放射線照射を受けていただいています。乳房切除術を受けた患者さんの場合は、腋窩リンパ節転移が多いときに放射線照射の適応となります。海外の臨床試験の結果から、手術をした側の胸壁などに手術後、放射線照射をすることにより再発率を低下させることが報告されています。骨転移の患者さんに対しては、骨折の予防や痛みの軽減目的に放射線照射を行うことがあります。
